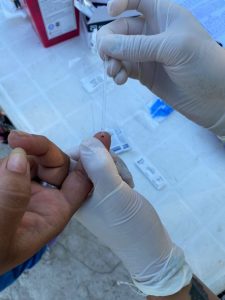
Los cambios de coloración en las manos al exponerse al frío o al estrés suelen ser un paso previo para detectarla. En el Día Mundial de la Esclerodermia, qué tener en cuenta para llegar al diagnóstico.
La esclerodermia es una enfermedad autoinmune poco frecuente que implica endurecimiento, palidez y tirantez de la piel. Como su nombre lo indica hace referencia a la esclerosis de la dermis también conocida como esclerosis sistémica.
Cada 29 de junio se celebra el Día Mundial de la Esclerodermia para tomar conciencia sobre esta enfermedad poco conocida y con gran impacto para la vida de los paciente que la padecen. Se considera una afección rara ya que su prevalencia es de 9 personas por millón de habitantes. La primera manifestación de esta enfermedad suele ser el fenómeno de Raynaud. La consulta con un reumatólogo, la realización de una capilaroscopia y un análisis de sangre, son los primeros pasos para detectarla.
El Fenómeno de Raynaud
Maurice Raynaud, en 1862, describió a un grupo de pacientes que tenían problemas vasculares localizados en las extremidades, causados habitualmente por el frío o el estrés. Desde entonces, se emplea el término “Fenómeno de Raynaud” (FR) para definir estos episodios de vasoespasmo, que se manifiestan con cianosis (coloración azul) o palidez en los dedos de las manos y los pies.
El fenómeno de Raynaud con frecuencia se acompaña de sensación de hormigueo (parestesias) y, en casos severos, puede producir ulceraciones e incluso necrosis (muerte del tejido).
El fenómeno de Raynaud afecta aproximadamente al 4% de la población, con variaciones geográficas debidas a las diferencias climáticas. La prevalencia es mayor en mujeres, con un mayor riesgo asociado a la genética (historia familiar), tabaquismo, alcohol, enfermedades cardiovasculares y migrañas (dolor de cabeza).
¿Cómo se clasifica el Fenómeno de Raynaud?
El FR se clasifica en primario cuando se presenta sin asociarse a otras enfermedades y en secundario cuando es un síntoma y signo más de otra patología concomitante.
Con frecuencia se asocia a enfermedades reumáticas, y aparece en más del 90% de los pacientes con esclerodermia, entre un 10-45% con lupus eritematoso sistémico, 30% con síndrome de Sjögren, 20% con dermatomiositis o polimiositis y un 20% con artritis reumatoide. Por lo general, el FR es el primer síntoma de muchas de estas enfermedades autoinmunes y es ese el motivo por el cual hay que estudiar su origen.
Los test diagnósticos ayudan a descartar si hay alguna enfermedad asociada, como la presencia de autoanticuerpos y el patrón de la capilaroscopia. La capilaroscopia es una técnica no invasiva, que se realiza a nivel ungueal en los dedos de las manos, que permite evaluar los capilares distales periungueales, a través de un microscopio. Hay diferentes patrones que se relacionan con las enfermedades reumáticas (dilataciones capilares /zonas sin capilares /hemorragias).
¿Cuál es el tratamiento del Fenómeno de Raynaud?
– Uso de Vasodilatadores como los antagonistas del calcio (amlodipina, nifedipina)
– Prostaglandinas en casos más severos (Iloprost)
– nhibidores de la enzima de conversión de angiotensina como el Losartan
– Inhibidores de la endotelina (los más nuevos): Bosentan, Macitentan, Ambrisentan
– Otros vasodilatadores
– Cirugía: la simpatectomía podría estar indicada en pacientes con FR grave, resistente a otros tratamientos
Medidas de cuidado:
– Evitar el frio, protegerse con guantes y ropa abrigada
– Evitar cambios bruscos de temperatura
– Evitar medicamentos o sustancias vasoconstrictoras como cocaína, cafeína, nicotina
El pronóstico en el Fenómeno de Raynaud primario es bueno, sin mortalidad y con escasas complicaciones. El pronóstico del Fenómeno de Raynaud secundario se relaciona directamente con la enfermedad subyacente y depende de la intensidad de la isquemia y los tratamientos que apliquemos para mejorar el flujo sanguíneo.
Es aconsejable consultar al reumatólogo en caso de tener algún síntoma relacionado al FR para poder descartar enfermedades autoinmunes, principalmente la esclerosis sistémica que es una enfermedad crónica y que conlleva a complicaciones como hipertensión pulmonar.
* Andrea Buschiazzo (MN. 79962), es médica especialista en Reumatología, Enfermedades Autoinmunes y en Farmacología Clínica. Directora Global de Investigaciones en Enfermedades Reumáticas.
Fuente: www.infobae.com