Un editorial en The New England Journal of Medicine propuso abandonar los chequeos dermatológicos para detección precoz de melanoma porque produjo una “epidemia” de diagnósticos sin que haya disminuido la mortalidad. La opinión de médicos. Y otros cinco análisis y pruebas que (quizás) convendría evitar.
Con la pandemia por COVID-19 hubo muchas prácticas médicas que se interrumpieron. Y para varios expertos, lo mejor sería que algunas de ellas no se reiniciaran.
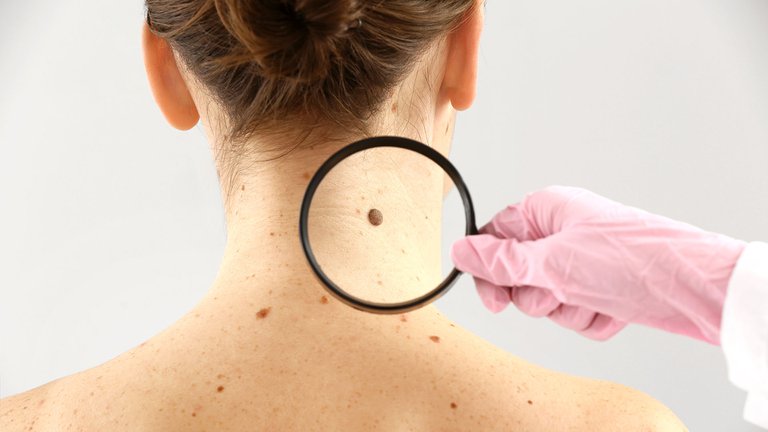
En esa categoría entra tal vez el chequeo periódico de los lunares de la piel para la detección precoz del melanoma, debido a que produce una explosión de diagnósticos sin que eso se haya traducido en una reducción de la mortalidad por esa causa, según afirmaron en The New England Journal of Medicine (NEJM) tres renombrados médicos de Estados Unidos liderados por Gilbert Welch, del Centro de Cirugía y Salud Pública del Hospital Brigham and Women’s (BWH) de la Universidad de Harvard, en Boston.
“La pandemia de COVID-19 detuvo funcionalmente el tamizaje (screening) de cáncer de piel; lo que es importante es que no se reinicie. El tamizaje extendido en la población es el principal motor de sobrediagnóstico de melanoma”, esto es, el hallazgo de lesiones que en realidad nunca habrían causado problemas en la vida del paciente, escribieron. La propuesta es controvertida y rompe el “mantra” de que controlarse nunca es malo, que no se pierde nada con hacerse una revisación y que, en última instancia, cada vida que se salve justifica las eventuales incomodidades. Y pone al control dermatológico en la misma lista de otros exámenes médicos cuya aplicación en escala poblacional está discutida porque pueden ocasionar más daños que beneficios.
“Cuando uno hace esto de prevenir o salir a hacer diagnóstico temprano, salir a buscar enfermedades en personas que no tienen síntomas, lo que la medicina pretende es encontrar enfermedades o condiciones que, una vez halladas en ese estadio, cambien algo en la historia de la persona. Y eso que pareciera que es lógico, automático, no siempre es así”, dijo a Infobae Karin Kopitowski, jefa del Servicio de Medicina Familiar y Comunitaria del Hospital Italiano de Buenos Aires. “Es contracultural. Pero, en lugar de salvarle la vida a los pacientes, con estudios mal indicados se la podemos arruinar”, agregó.
“Muchos pacientes, y también médicos, piensan que mientras más estudios se les realicen, se prevendrán más enfermedades y más sanos estarán. Pero dado que sólo funcionaría si los estudios son los correctos, la pregunta previa es ¿cuáles deberían ser dichos estudios? Los médicos solicitan ‘rutinas’ o ‘chequeos’ aunque no quede claro para qué sirven, qué es lo que se está previniendo, ni cómo interpretar cada uno de los resultados obtenidos”, coincidió Agustín Ciapponi, médico de familia, doctor en salud pública y director del Centro Cochrane Argentina del Instituto de Efectividad Clínica y Sanitaria (IECS).
Para Pablo Richly, médico especialista en psiquiatría y activo defensor en redes sociales de la medicina basada en la evidencia, muchos tamizajes o controles poblacionales periódicos “compulsivos” no están demostrando reducir mortalidad, pero si suman costos y “sobremedicalizacion” (tratamientos y procedimientos que no mejoran los resultados de salud y que, por el contrario, pueden ser perjudiciales).
“La cuestión de fondo es que la frase ‘más vale prevenir que curar’ no estaría soportada por la evidencia. Lo que determina si una intervención realmente sirve más allá de que parezca ‘razonable’ es su efectividad en la vida real”, dijo Richly a Infobae. Y ahí es donde los controles de piel y otros exámenes tienen dificultades para superar la prueba, aun cuando a priori parecerían ser enfoques útiles, bienintencionados y sin contraindicaciones o efectos secundarios.
Epidemia de diagnósticos
En su artículo en NEJM, Welch y sus colegas argumentan que las campañas de chequeos de la piel y la búsqueda activa de melanomas (el cáncer de piel más agresivo y de peor pronóstico) hizo que se sextuplicara su diagnóstico en Estados Unidos en las últimas cuatro décadas, con casi 200.000 casos estimados para 2019, solo por detrás de los tumores de mama y pulmón. Sin embargo, curiosamente, la mortalidad por esa causa ha permanecido estable durante ese lapso, lo que podría atribuirse a que aquellos melanomas cuya detección más ha aumentado (50 veces más que en 1975) son los llamados “in situ”, definidos por un crecimiento “anormal” de las células productoras del pigmento melanina que se limita a la epidermis o capa más superficial de la piel. Y cuyo riesgo de metástasis o diseminación es cero en el momento del diagnóstico.
Muchos dermatólogos temen que con el tiempo los melanomas “in situ” podrían volverse cancerosos y diseminarse a tejidos cercanos, y por eso una vez que los identifican los operan y los pacientes sienten que han “salvado su vida”. De hecho, en muchas campañas públicas de detección precoz del cáncer de piel, se las nombra como “lesiones premalignas”. Sin embargo, el hecho de que también haya aumentado en el mismo período la incidencia de los melanomas “invasores” (de 7,9 a 25,0 cada 100.000 habitantes) sugiere que los primeros no son precursores habituales (y mucho menos “obligados”) de los segundos, argumentan los médicos estadounidenses.
Otro lema habitual de las campañas para movilizar a la gente es que “uno de cada tres cánceres es de piel”, aunque no se aclara que solo el 1% son melanomas y el 99% de ellos son de evolución muy lenta y pronóstico muy bueno. “Casi que ni siquiera habría que llamarlos cánceres”, dijo Kopitowski, quien también dirige el Departamento de Investigación del Instituto Universitario del Hospital Italiano.
Para Welch y sus colegas, otro factor que contribuye al sobrediagnóstico de los melanomas es que se hicieron más laxos los criterios de anatomía patológica para encuadrar como tales lesiones sospechosas. Y eso ha generado un círculo de diagnósticos y tratamientos difícil de romper, donde cada vez más gente conoce a alguien con un cáncer de piel “detectado y operado a tiempo” y los propios dermatólogos y pacientes están convencidos de los beneficios del control regular y los procedimientos que se derivan. Las consecuencias adversas de este celo diagnóstico son múltiples. “Es un error considerar el daño como solo la morbilidad asociada con un tratamiento innecesario. Un diagnóstico de cáncer hace que una persona se sienta vulnerable y socava un componente importante de la salud: la resiliencia. En este país, también empobrece a una persona y puede afectar la capacidad de obtener un seguro de vida o de salud (los planes a corto plazo ahora pueden negar cobertura por condiciones preexistentes)”, señalaron los autores del editorial.
Y añadieron que los daños se extienden mucho más allá de aquellos con cánceres sobrediagnosticados: “Por cada diagnóstico de melanoma, se realizan biopsias de más de 10 lesiones pigmentadas. Las personas que se someten a una biopsia o extirpación de nevos benignos no reciben ningún beneficio, pero, sin embargo, enfrentan los daños de las cicatrices, la infección de la herida, los costos de bolsillo y la perspectiva de una vigilancia frecuente. Los controles periódicos son ahora un componente tan común de la práctica dermatológica que probablemente produce un efecto secundario involuntario: impedir el acceso de las personas con alguna enfermedad cutánea sintomática”.
Kopitowski cree que quizás el control periódico de lunares se justifica en pacientes con más factores de riesgo de melanoma, como las personas con pieles más blancas y antecedentes de quemaduras al sol. Y Welch y colegas proponen también reorientar las campañas públicas a prevenir la exposición solar, educar sobre los factores de riesgo y alertar sobre signos tempranos del cáncer de piel, como podrían ser cambios, sangrados, picazón o molestias en los lunares, pecas o manchas de la piel.
Para Andrés Politi, coordinador desde hace 15 años de la campaña nacional de prevención de cáncer de piel de la Sociedad Argentina de Dermatología, es cierto que los controles periódicos sistemáticos no han logrado reducir las muertes por melanoma. “En los últimos 30 años todos los médicos miramos y somos más proactivos en el diagnóstico de melanomas, y se diagnostican muchos más en un periodo curable que antes. Uno esperaría que, si el melanoma mata, y lo detectamos más temprano, tendría que bajar la mortalidad. Y eso, por razones que desconocemos, no se ha constatado”, reconoció a Infobae.
Sin embargo, Politi defiende los chequeos regulares por varias razones. Según argumenta, muchos pacientes que llegan con un melanoma avanzado en realidad nunca se hicieron controles; para confirmar que un cáncer in situ no es invasivo hay que sacarlo y hacer una biopsia; y, además, nadie sabe si con el tiempo una lesión localizada no puede progresar a una forma grave. “Para la gente: el melanoma sigue siendo un cáncer que mata mucha gente, que sigue siendo prevenible, que es un cáncer de diagnóstico barato, de solución muy sencilla si se detecta a tiempo y si se llega tarde, es un problemón”, enfatizó.
Kopitowski cree que el control periódico de lunares se justifica en pacientes con más factores de riesgo de melanoma, como las personas con pieles más blancas y antecedentes de quemaduras al sol(Shutterstock)
Kopitowski cree que el control periódico de lunares se justifica en pacientes con más factores de riesgo de melanoma, como las personas con pieles más blancas y antecedentes de quemaduras al sol(Shutterstock)
Granadas, osos y tortugas
Un problema con el chequeo de la piel y otros controles poblacionales que no logran reducir la mortalidad específica por cáncer es que son más efectivos para detectar tumores más visibles o de evolución lenta, y pierden la mayoría de aquellos “explosivos” que tienen una aparición y progresión mucho más rápida.
“Los métodos de tamizaje son mejores para cazar tortugas, esto es, aquellos tumores que crecen tan lentamente que a menudo los pacientes mueren con ellos, pero no a causa de ellos”, dijo Kopitowski. “Por eso, en esos casos, un diagnóstico temprano no se traduce en salvar una vida. Y eso no es gratis: el paciente vivirá toda su vida con el peso de tener un cáncer. Y además le suma ese antecedente a su familia”.
Kopitowski señaló que también están los tumores “osos”, que crecen lentamente pero sí matan a los pacientes, y por eso se justifica su detección precoz. Y los que son “granadas”: aquellos en los que trascurre muy poco tiempo desde que se genera una célula maligna hasta que dan metástasis, por lo cual los métodos de tamizaje son inútiles. “Hay melanomas, como los nodulares, que quedan fuera del radar” de los chequeos, admitió Politi. “Cuando se diagnostican, la lesión ya está avanzada”. En función de la biología de los distintos tumores, la proporción relativa de “tortugas”, “osos” y “granadas” y la sensibilidad y especificidad de los distintos métodos de detección, los controles periódicos tendrán más o menos sentido. Podrán ser una herramienta preventiva valorada o una mera “fábrica de pacientes”, que los introduce sin necesidad real en un sinfín de nuevas pruebas, controles y tratamientos.
Otro aspecto negativo de los exámenes innecesarios es que distraen la atención de aquellos que realmente importan, opinó la médica oncóloga Julia Ismael, exdirectora del Instituto Nacional del Cáncer. “La efectividad de una estrategia de tamizaje no se mide no con la cantidad de casos diagnosticados, sino con la disminución de la mortalidad por causa específica, comparada con una población general equivalente no sometida a ese tamizaje”, dijo Ismael a Infobae. “Las tres patologías (oncológicas) que han mostrado a través de evidencia sólida que el tamizaje reduce la mortalidad son el cáncer colorrectal, de mama y cervicouterino. Debemos concentrar la atención en ellas y realizar las pruebas recomendadas en etapas asintomáticas de la enfermedad y con pruebas accesibles y sensibles para el diagnóstico, como el test de sangre oculta en materia fecal, el test de virus papiloma humano (o pap) y la mamografía, en las edades y con la frecuencia recomendada”, añadió.
En cambio, las guías de paneles independientes de expertos que revisan la evidencia, como el Grupo de Tareas de Servicios Preventivos de Estados Unidos, desaconsejan algunas pruebas o proponen que los médicos discutan con los pacientes los beneficios y las contras de realizarlas. Iniciativas en ese país como Choosing Wisely (“elegir con sabiduría”) también difunden a la población general qué prácticas conviene evitar.
Según Kopitowski, otros controles médicos de rutina que entran en esa lista “negra”, dudosa o de utilidad condicionada son la ecografía transvaginal (no demostró reducir las muertes por cáncer de ovario); los análisis completos de sangre y orina cuando no hay síntomas o razones que los justifiquen (“son una fuente inagotable de falsos positivos y estudios que hay que repetir”); la densitometría ósea inmediatamente después de la menopausia (“el tratamiento para osteoporosis se prolonga durante 5 a 10 años y deja desprotegida a la mujer en el momento de la vida en que es más vulnerable a sufrir fracturas de cadera, que es a partir de los 75 años”); la ecografía Doppler de carótida (no probó reducir los accidentes cerebrovasculares y muertes en pacientes sin síntomas); y el tacto rectal y antígeno prostático específico en hombres mayores de 50 cuando no hay centros urológicos con capacidad o vocación de discernir si el eventual cáncer de próstata puede vigilarse sin necesidad de operar o si se requiere de una extirpación inmediata.
Distinguir lo que sirve de lo que no
Separar la paja del trigo es esencial para optimizar los recursos del sistema sanitario, propiciar una toma de decisiones compartida (respetando los valores y preferencias del paciente) y respetar el precepto hipocrático: “Primero, no dañar”. “Menos decirle ‘buen día’ al paciente, todo lo que los médicos hacemos después puede acarrear daños. Hasta tomar la presión. Que después la medicina decida que los beneficios son lo suficientemente importante para justificar los daños no significa que estos no existan”, subrayó Kopitowski.
En su libro “Overdiagnosis” (Sobrediagnóstico), Welch embate contra la creencia “verdaderamente errónea” según la cual el diagnóstico precoz ahorra dinero. “El diagnóstico temprano siempre conlleva más utilización de servicios sanitarios y por ello más costo. Cuantas más personas son estudiadas, más son diagnosticadas, más necesitan visitas de seguimiento y más son tratadas. Como consecuencia, los potenciales ahorros de las pocas intervenciones beneficiosas son superados por los costos de las numerosas innecesarias”, escribió.
Y esa ineficiencia después resulta difícil de corregir. “Siempre existen fundamentalistas que sin evidencias de efectividad han promovido ciertas prácticas (y frecuencias de realización) en la población luego de lo cual resulta casi imposible erradicarlas sin ser acusado de querer recortar gastos”, lamentó Ciapponi, quien también es investigador principal del CONICET. Por eso surgió la llamada “prevención cuaternaria”, que “intenta prevenir los excesos o encarnizamientos preventivos que pueden generar cascadas diagnósticas innecesarias, angustia por los resultados, etiquetamientos con enfermedades y, en definitiva, menor salud para la población”, añadió.
El médico clínico Horacio Argente, profesor de Semiología en la Facultad de Medicina de la UBA, dice que todos los años brinda a sus alumnos una clase sobre exámenes periódicos de salud y el perjuicio de aquellos que son innecesarios. “La clave está en comprender la importancia de la prevención cuaternaria y lo dañino que es la medicalización de la vida. Lo cierto es que hay muchos intereses creados, en la comunidad médica (poder y posicionamiento frente a los pacientes), los prestadores (satisfacer la demanda y rédito económico) y las mismas personas (derechos percibidos y apreciación errónea del concepto de salud)”, manifestó Argente a Infobae.
La mayoría de los médicos indican pruebas que podrían ser fútiles o “contraproducentes” de buena fe, o por desconocimiento de la evidencia. Pero Richly también citó una expresión del escritor Upton Sinclair: “Es difícil hacer que un hombre entienda algo cuando su salario depende de que no lo entienda”. Kopitowski dijo que sueña con que los pacientes le pregunten: “¿Por qué debiera hacerme ese examen? Si soy una persona que me siento bien y sana, ¿por qué debería convertirme en paciente?” La respuesta a veces no es tan evidente como podría pensarse.
Fuente: www.infobae.com